Gastrointestinale Blutungen (GI) sind ein häufiges klinisches Problem, das häufig einen Krankenhausaufenthalt erfordert. Es kann in Grad variieren, von massiven lebensbedrohlichen Blutungen bis zu einem langsamen, heimtückischen chronischen Blutverlust. Die Gesamtmortalität für schwere GI-Blutungen beträgt ungefähr 8 Prozent, aber diese Zahl nimmt mit der Ankunft überlegener Diagnosetechniken und neuerer medizinischer Behandlungen ab. Viele Blutungsepisoden lösen sich von selbst auf, aber es ist immer noch unerlässlich, dass die Blutungsstelle bestimmt wird., Eine genaue Diagnose kann ein Wiederauftreten von Blutungen verhindern und uns helfen, zukünftige Episoden effektiver zu behandeln. Eine genaue Diagnose kann es auch ermöglichen, dass ein Patient angemessen für die zugrunde liegende Erkrankung behandelt wird, die die Blutung überhaupt verursacht hat.
Was sind die Symptome? 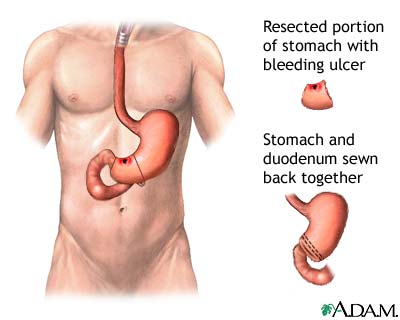
Die Symptome von GI-Blutungen hängen von der Schärfe und von der Quelle des Blutverlustes ab.
Leichter, chronischer GI-Blutverlust zeigt möglicherweise keine aktiven Blutungen, kann aber dennoch zu einer Eisenmangelanämie führen., Viele dieser Patienten bemerken nie einen Blutverlust, aber es tritt in kleinen Mengen mit dem Stuhlgang auf, so dass es nicht bemerkbar ist. Blut im Stuhl kann häufig durch Hämoccult-Tests (Tests auf Blut in Ihrem Stuhl) während einer routinemäßigen Bürountersuchung nachgewiesen werden.
In schwereren Fällen chronischer oder akuter Blutungen können Symptome Anzeichen einer Anämie wie Schwäche, Blässe, Schwindel, Atemnot oder Angina sein. Offensichtlichere Blutungen können bei Hämatemese (blutiges Erbrochenes) auftreten, die entweder rot oder dunkel und kaffeeartig aussehen können.,
Blut im Stuhl kann je nach Ort der Blutungsquelle entweder hellrot, burgunderrot und geronnen oder schwarz und teerartig aussehen. Ein schwarzer, teeriger Stuhl (Melena) weist häufig auf eine obere GI-Blutungsquelle hin, obwohl er aus dem Dünndarm oder dem rechten Dickdarm stammen könnte. Andere Ursachen für einen schwarzen Stuhl können Eisen oder die Einnahme von Wismut (Pepto-Bismol) sein. Hämatochezie oder hellrotes Blut kann mit dem Stuhl oder nach dem Stuhlgang vermischt werden und bedeutet normalerweise eine Blutungsquelle in der Nähe der rektalen Öffnung., Dies ist häufig auf Hämorrhoiden zurückzuführen; Sie sollten jedoch niemals davon ausgehen, dass rektale Blutungen auf Hämorrhoiden zurückzuführen sind. Erkrankungen wie Rektumkarzinom, Polypen, Ulzerationen, Proktitis oder Infektionen können ebenfalls diese Art von hellrotem Blut verursachen.
Wie wird es diagnostiziert?
Wenn der Verdacht besteht, dass sich die Blutung im oberen Gastrointestinaltrakt befindet, ist in der Regel eine obere GI-Endoskopie der erste Schritt. Dies ist ein flexibles Videoendoskop, das durch den Mund und in den Magen geleitet wird, während der Patient sediert ist., Es ermöglicht dem Arzt, die Speiseröhre, den Magen und den Zwölffingerdarm auf mögliche Blutungsstellen zu untersuchen. Wenn eine Stelle erkannt wird, können therapeutische Maßnahmen zur Kontrolle der Blutung eingesetzt werden. Zum Beispiel kann ein blutendes Geschwür mit Cautery, Laser-Foto-Therapie, Injektionstherapie oder Tamponade kontrolliert werden.
Wenn der Verdacht besteht, dass sich die Blutung im unteren GI-Trakt oder Dickdarm befindet, wird normalerweise eine Koloskopie durchgeführt. Bei einer Koloskopie wird ein Videokoloskop durch das Rektum und über den gesamten Dickdarm geführt, während der Patient sediert wird.,
Andere diagnostische Methoden zum Nachweis einer Blutungsquelle können einen Kernblutungsscan, eine Angiographie oder Barium-GI-Studien umfassen.
Bei chronisch minderwertigen oder okkulten Blutungen, die zu einer Anämie führen können, erfolgt die Aufarbeitung der Blutungsquelle in der Regel ambulant. Im Allgemeinen besteht dies aus einer Koloskopie und/oder einer oberen Endoskopie, um nach möglichen Quellen für chronischen Blutverlust zu suchen.
Sobald die Ursache für den Blutverlust festgestellt ist, können geeignete Behandlungs-und Managementempfehlungen gegeben werden.
Wie wird GI-Blutung behandelt?,
Wenn GI-Blutungen sehr aktiv oder schwerwiegend sind, kann ein Krankenhausaufenthalt erforderlich sein. Schock kann auftreten, wenn sich der Blutverlust etwa 40 Prozent des Blutvolumens nähert. Wenn Anzeichen einer Hypotonie (niedriger Blutdruck) oder einer schnellen Herzfrequenz, Schwindel oder Benommenheit vorliegen, würde die Behandlung IV-Flüssigkeiten und die Überwachung des Blutbildes umfassen, wobei gegebenenfalls Bluttransfusionen durchgeführt werden.
Im Krankenhaus wird der Patient weiterhin genau überwacht und bestimmte Medikamente werden eingesetzt, um die Blutung zu stoppen., Zusätzlich werden diagnostische Tests durchgeführt.
In einigen Fällen hört die GI-Blutung spontan auf.
Wenn die Blutung trotz aller oben genannten therapeutischen Techniken anhält, kann eine Operation als letzter Ausweg erforderlich sein.
Was verursacht GI Blutungen?
Die häufigste Ursache für eine obere GI-Blutung ist eine Ulzeration, entweder im Zwölffingerdarm (direkt hinter dem Magen), in der Magenschleimhaut selbst oder in der Speiseröhre. Ösophagusvarizen oder Krampfadern sind normalerweise das Ergebnis einer chronischen Lebererkrankung wie Zirrhose, die oft sehr lebhaft bluten kann., Ein Riss an der Verbindung von Speiseröhre und Magen tritt manchmal auch als Folge von wiederholtem Erbrechen oder Retchen auf. Darüber hinaus können Tumore oder Krebsarten der Speiseröhre oder des Magens auch Blutungen verursachen.
Zu den Faktoren, die die oberen GI-Blutungen verschlimmern können, gehören die Verwendung von entzündungshemmenden Medikamenten (insbesondere Aspirin und anderen Arthritis-Medikamenten), zugrunde liegende chronische Lebererkrankungen, Ausdünnung des Blutes durch bestimmte Medikamente wie Coumadin oder zugrunde liegende medizinische Probleme wie chronische Nierenerkrankungen, Herz-oder Lungenerkrankungen.,
Die häufigste Ursache für Blutungen aus dem unteren GI-Trakt oder Dickdarm ist Divertikulose. Dies macht über 40 Prozent dieser Fälle aus. Wenn keine Divertikelerkrankung gefunden wird, kann ein Patient eine Angiodysplasie haben, bei der es sich um ein winziges Blutgefäß handelt, das den Dickdarm auskleidet und manchmal lebhaft bluten oder chronisch austreten kann. Dickdarmkrebs oder Dickdarmpolypen können auch Blutungen mit niedrigerem GI sowie verschiedene Ursachen für Colitis hervorrufen., Colitis ist eine Entzündung oder Ulzeration der Darmschleimhaut, die auf Colitis ulcerosa, Morbus Crohn, Strahlentherapie oder schlechte Durchblutung des Dickdarms selbst zurückzuführen sein kann.
