Tam byla velká diskuse a zmatek v literatuře, kdy se o dermatóz, které jsou specifické pro těhotenství. K definování klinicky podobných poruch bylo použito mnoho různých názvů. Různé klasifikace byly navrženy od té doby, co první příspěvek napsal Besnier v roce 1904 (Tabulka 2).19
Tabulka 2.,Jaundice of pregnancy
Impetigo herpetiformis
Prurigo of pregnancy
Early onset prurigo of pregnancy
Papular dermatitis of pregnancy
Pruritic folliculitis of pregnancy
Polymorphic eruption of pregnancy
Polymorphic eruption of pregnancy (PEP) was first described by Lawley in 197920 as pruritic urticarial papules and plaques of pregnancy (PUPPP)., PEP i Pupp jsou pojmy, které jsou zaměnitelně používány, přičemž PEP je preferován v současné literatuře. PEP je nejčastější z dermatóz jedinečných pro těhotenství, s výskytem 1 ze 160. Sedmdesát pět až osmdesát pět procent případů se vyskytuje v primigravidas, kteří zkušenosti náhlá svědivá vyrážka nástupem ve třetím trimestru těhotenství, nejčastěji v 35. až 39. týdnu těhotenství nebo ihned po porodu.21 erupce začíná na břiše podél striae distensae, šetří pupeční a bezprostřední periumbilickou oblast(obr. 7 a 8).,22 To je na rozdíl od pemfigoidní gestaceje, ve kterém většina případů vzniká v pupeční oblasti. PEP se může rozšířit na stehna, hýždě a končetiny, ale postižení obličeje je vzácné. Jak název napovídá, kožní projevy jsou poměrně variabilní. Patří sem vezikulární, cílové, prstencové nebo polycyklické papuly nebo plaky, které se časem stávají konfliktními (obr. 9 a 10). Tři kategorie byly defined23: typ I, urtikariální papuly a plaky; typ II, nonurticarial erytém, papuly nebo puchýřky, a typ III-kombinace typů i a II. Příčinou PEP je neznámý., Navrhované teorie je rychlé napínání kůže v těhotenství; tato hypotéza je podporována počáteční prezentaci erupce podél strie distensae. Zvýšený přírůstek hmotnosti matek a novorozenců podporuje tuto teorii; u dvojčat je vyšší výskyt PEP.22, 24, 25
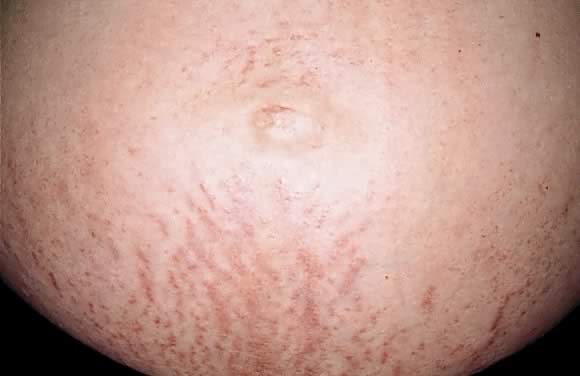 Obr. 7. Polymorfní erupce těhotenství: erytematózní papuly podél striae distensae.
Obr. 7. Polymorfní erupce těhotenství: erytematózní papuly podél striae distensae.
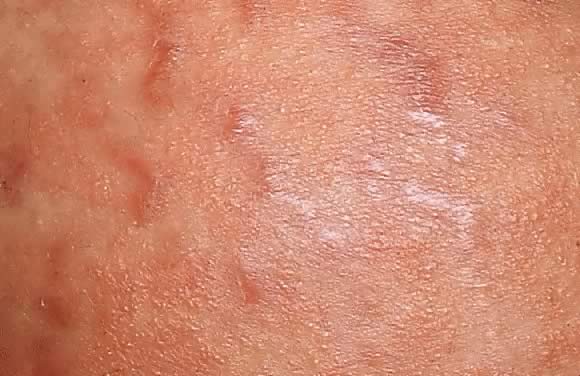 Obr. 8. Polymorfní erupce těhotenství. Detailní pohled na obr., 7 znázorňující erytematózní papuly podél striae distensae.
Obr. 8. Polymorfní erupce těhotenství. Detailní pohled na obr., 7 znázorňující erytematózní papuly podél striae distensae.
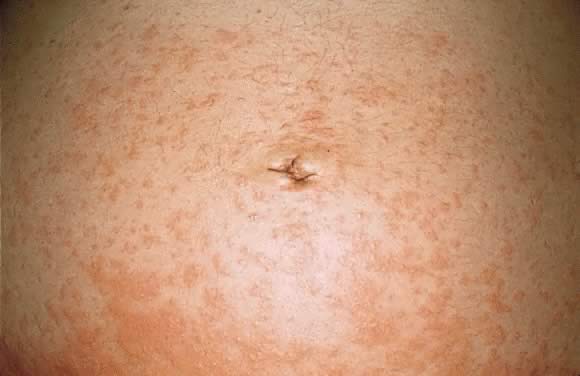 Obr. 9. Polymorfní erupce morfologie těhotenství: splynutí urtikariálních papulí na břiše.
Obr. 9. Polymorfní erupce morfologie těhotenství: splynutí urtikariálních papulí na břiše.
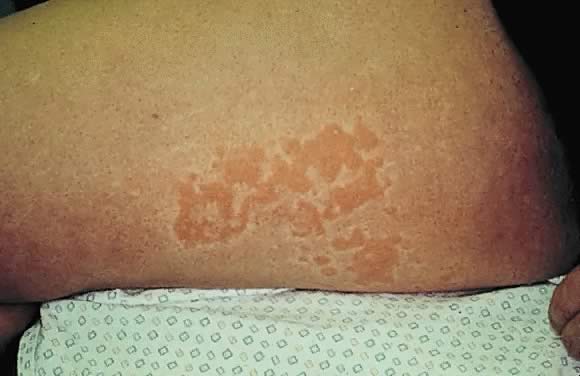 Obr. 10. Polymorfní erupce morfologie těhotenství: urtikariální plaky na bočním povrchu horního stehna.
Obr. 10. Polymorfní erupce morfologie těhotenství: urtikariální plaky na bočním povrchu horního stehna.
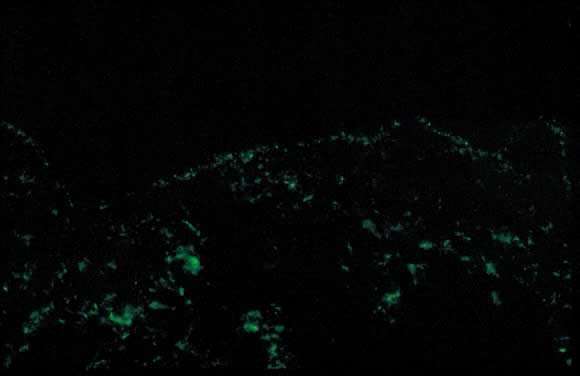 Obr. 11., Polymorfní erupce těhotenství přímá imunofluorescence: granulovaný pás C3 podél zóny bazální membrány kůže.
Obr. 11., Polymorfní erupce těhotenství přímá imunofluorescence: granulovaný pás C3 podél zóny bazální membrány kůže.
Dermatopathologic vyšetření ukazuje proměnná epidermální spongiosis s perivaskulární zánětlivý infiltrát v dermis se skládá z lymfocytů, histiocytů, a proměnlivý počet eosinofilů. Přímá imunofluorescence (DIF) je negativní pro lineární kapela C3 nebo IgG podél kůže dermoepidermal křižovatce (DEJ); nicméně, tam byly zprávy o ukládání IgM, C3, a IgA podél DEJ a cév na DIF (Obr. 11).,23, 26 diferenciální diagnostika PEP zahrnuje pemfigoidní gestace (PG), kontaktní dermatitidu, erupci léků a virové exantémy. DIF kůže je nutné odlišit PEP od PG. Klinický průběh PEP je obvykle sebeomezující, s průměrnou dobou trvání 6 týdnů. Pruritus je nejzávažnější v prvním týdnu nástupu, přičemž spontánní remise se vyskytuje během několika dnů po porodu. Úmrtí matek a plodu nejsou ovlivněny. PEP se zřídka vyskytuje v následujících těhotenstvích; v literatuře je však hlášeno několik případů opětovného výskytu.,21 Léčba zahrnuje symptomatickou úlevu od svědění s lokální kortikosteroidy low – k střední-energie (použití ultra-high-účinnost kortikosteroidů pro rozsáhlé časové období je třeba se vyhnout) a těhotenství kategorie B antihistaminika jako loratadin a cetirizin. Hydroxyzin a difenhydramin jsou antihistaminika kategorie C těhotenství, která byla použita ke zmírnění pruritu. V případech závažného pruritu, který nereaguje na konzervativní opatření, se zvažuje systémové podávání kortikosteroidů nebo indukované podání.,
Pemphigoid gestationis
Původně popsal Milton v 187222 jako „herpes gestationis,“ tato podmínka byla přejmenována pemphigoid gestationis (PG) v roce 1982 díky své klinické a imunofluorescenční podobnosti s bulózní pemfigoid.27 obě jména se nadále používají; pemfigoidní gestationis je častější ve Spojeném království.28, 29
odhadovaný výskyt PG je 1 z 50 000 případů. Pemphigoid gestationis nejčastěji se vyskytuje v druhém nebo třetím trimestru těhotenství; asi 25% případů může mít počáteční prezentace okamžitě po porodu., Klinická prezentace je náhlý nástup intenzivně pruritické, urtikariální erupce na kmeni, která tvoří napjaté vezikobulózní léze(obr. 12 a 13). Asi 50% případů má počáteční prezentaci na břiše. Pupeční zapojení představuje významný počet případů PG. Stejně jako u PEP, obličeje a sliznice zapojení i vzácné.29
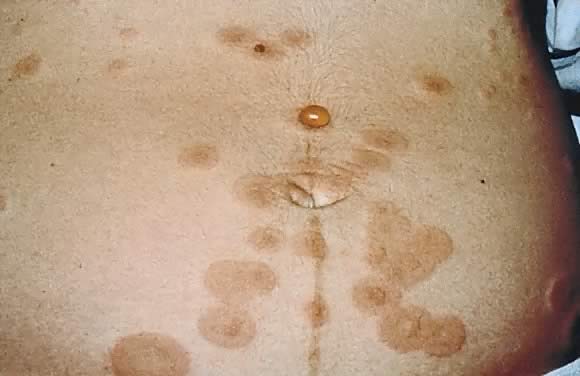 Obr. 12. Pemfigoidní gestaceje: urtikariální plaky v periumbilické oblasti s napjatými puchýři.
Obr. 12. Pemfigoidní gestaceje: urtikariální plaky v periumbilické oblasti s napjatými puchýři.
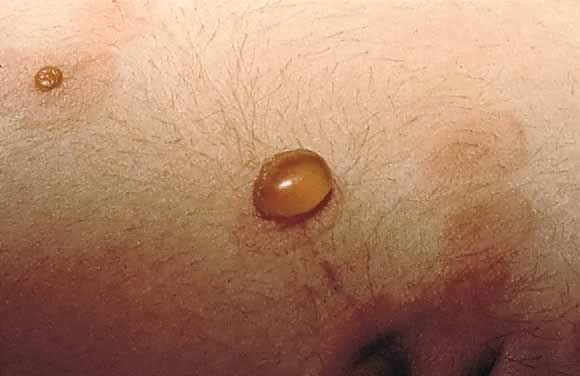 Obr. 13., Pemfigoidní gestaceje: detailní pohled na napjatý blistr na obr. 12.
Obr. 13., Pemfigoidní gestaceje: detailní pohled na napjatý blistr na obr. 12.
přesná diagnóza je rozhodující s ohledem na variabilní klinický průběh této poruchy. Spontánní řešení v průběhu týdnů až měsíců po porodu je běžným nálezem. Asi 75% případů PG přítomných se světlicemi okamžitě po porodu. Recidiva v následných těhotenstvích s dřívějším nástupem a závažnějším klinickým průběhem je společným znakem. „Přeskočení těhotenství“) bez kožního postižení u pacientů s anamnézou PG., Byly také hlášeny případy vzplanutí PG s menstruací a užívání perorálních kontraceptiv (25% případů).28, 29,
PG je autoimunitní onemocnění způsobené aberantní exprese MHC II. třídy antigen na choriových klků z placenty, který vyvolá v alogenní reakci na odtržení zóny bazální membrány a následné zkřížené reakce s matky kůže prostřednictvím mateřské decidua.30, 31 Existují zprávy o výskytu PG v souvislosti s mola hydatidosa a choriokarcinom.,32, 33 bylo také hlášeno spojení PG s jinými autoimunitními chorobami, jako je Gravesova choroba.34 studií také ukazuje zvýšený výskyt HLA DR3 a DR4. HLA DR3 se vyskytuje ve stejném procentu bílé osob jako v Afrických Amerických osob; nicméně, procento DR4 je nižší u Afro-Američanů, a to může vysvětlit vzácnost PG v této populaci.35
Dermatopatologické vyšetření PG ukazuje subepidermální tvorbu vezikul s fokální nekrózou keratinocytů., Dermis vykazuje papilární edém a perivaskulární infiltrát sestávající převážně z eozinofilů a několika lymfocytů. Občasným nálezem na histopatologii je zarovnání eozinofilů podél dermoepidermální křižovatky. DIF vykazuje charakteristický lineární pás C3 podél kožní bazální membránové zóny pacientů s PG(obr. 14). Lineární depozice C3 na DIF je diagnostická PG ve správném klinickém prostředí a používá se k odlišení PEP od PG.36 při použití této metody se přibližně 25% případů vyskytuje také u usazenin IgG podél zóny bazální membrány., Nepřímá imunofluorescence (IIF) demonstruje „faktor PG“, který se skládá z cirkulujících protilátek proti bazální membránové zóně fixujících IgG komplementu v séru pacientů s PG. Doplněk aktivovaný IIF pomocí monoklonálních protilátek namířených proti IgG1 demonstruje tento faktor u všech pacientů s PG.37 klinicky titry faktoru PG nekorelují se závažností onemocnění. Faktor PG je IgG namířený proti hemidesmozomální (transmembránové) složce zóny bazální membrány o délce 180 kD.38 elektronová mikroskopie také demonstruje ložiska C3 a IgG v lamina lucida.,39
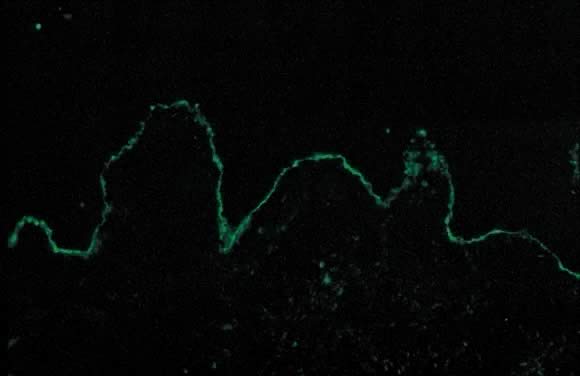 Obr. 14. Pemfigoidní gestaceje přímou imunofluorescencí: lineární pás C3 podél bazální membránové zóny kůže.
Obr. 14. Pemfigoidní gestaceje přímou imunofluorescencí: lineární pás C3 podél bazální membránové zóny kůže.
u PG má 10% kojenců narozených postiženým matkám kožní léze, které se podobají PG; to není případ PEP. Studie DIF a IIF prováděné na některých z těchto kojenců jsou v souladu s diagnózou PG.29 při posuzování morbidity plodu a úmrtnosti spojené s PG došlo k značné kontroverzi.,40 nedávný konsensus o morbiditě kojenců naznačuje mírné zvýšení předčasnosti a malé velikosti pro gestační věk.41, 42 diferenciální diagnóza PG zahrnuje PEP, alergickou kontaktní dermatitidu a erupci léků. Přesná klinická anamnéza doprovázená diagnostickými testy, jako je histopatologie a DIF, pomáhá rozlišovat mezi těmito poruchami. Možnosti léčby zahrnují perorální steroidy (0,5 mg/kg denně) s možným zvýšením dávky v době porodu, aby se zabránilo exacerbacím po porodu., Mezi další možnosti patří plazmaferéza, topické kortikosteroidy a antihistaminika, z nichž všechny nabízejí omezený přínos. Po porodu, v závislosti na stavu kojení, mohou alternativní léčby zahrnovat dapson, methotrexát a cyklosporin.29.
Impetigo herpetiformis
Impetigo herpetiformis je akutní erupce pustulózní psoriázy v průběhu těhotenství (nejčastěji prezentuje ve třetím trimestru) u jedinců bez předchozí anamnéze psoriázy. První případ popsal Von Hebra v roce 1872; od té doby bylo hlášeno asi 100 případů.,43 klinická prezentace zahrnuje sterilní pustuly na erytematózní bázi, které se postupně stávají konfliktnějšími.44 tato erupce obvykle začíná na ohybové a inguinální kůži a postupně se šíří do kmene a zahrnuje periumbilickou kůži (fíky. 15 a 16). Je také vidět postižení sliznice orofaryngu a jícnu., Impetigo herpetiformis je spojena s konstitučními příznaky jako zvýšená teplota, gastrointestinální symptomy včetně nauzey, zvracení a průjem; centrální nervový systém, příznaky, jako je delirium; a pohybový projev tetanie v důsledku hypokalcémie.8, 45 recidivujících erupcí v následných těhotenstvích se obvykle vyskytuje s dřívějším nástupem a závažnějším průběhem.45 byly také hlášeny exacerbace tohoto stavu u postižených pacientů spojených s pozdějším užíváním perorálních kontraceptiv.46
 Obr. 15., Impetigo herpetiformis: difúzní erytematózní papulosquamous erupce na kmeni a končetinách.
Obr. 15., Impetigo herpetiformis: difúzní erytematózní papulosquamous erupce na kmeni a končetinách.
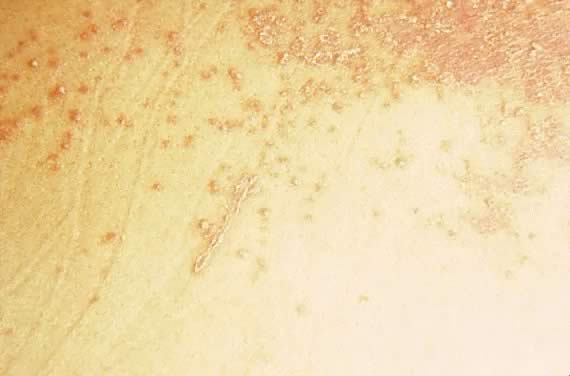 Obr. 16. Impetigo herpetiformis: splynutí erytematózních papulí se stříbřitým měřítkem.
Obr. 16. Impetigo herpetiformis: splynutí erytematózních papulí se stříbřitým měřítkem.
včasná diagnóza a léčba je důležitá. Několik hlášených případů je spojeno se zvýšeným rizikem úmrtnosti plodu v důsledku placentární nedostatečnosti, zvýšených mrtvě narozených dětí a abnormalit plodu.,45 laboratorních nálezů zahrnuje důkazy o leukocytóze, zvýšené rychlosti sedimentace erytrocytů, hypoalbuminémii a hypokalcémii.8 histopatologické vyšetření vzorků kožní biopsie je v souladu s pustulární psoriázou. Epidermis vykazuje parakeratózu a prodloužení rete hřebenů s spongiformními pustuly Kogoj. DIF, stejně jako u psoriázy, je negativní.45
léčba zahrnuje perorální kortikosteroidy (s omezeným přínosem), korekci hypokalcémie, podpůrná opatření a antimikrobiální látky k prevenci sekundárních infekcí. Ukončení těhotenství je obvykle léčebné.,45, 46 retinoidů (isotretinoin) a světelná terapie jsou účinnějšími prostředky léčby, které lze použít po porodu.
cholestáza těhotenství
cholestáza těhotenství byla původně popsána Svanborg47 a Thorling48 v roce 1954. Cholestáza těhotenství byl odkazoval se na mnoho dalších jmen, včetně prurigo gravidarum, intrahepatální cholestáza těhotenství, žloutenka, těhotenství a porodnické cholestázy. Etiologie je považována za multifaktoriální a stav se vyskytuje u 0,02–2,4% těhotenství., Studie ukazují zvýšený výskyt u některých etnických skupin, jako jsou někteří jihoameričtí indiáni. Existuje také sezónní variace prevalence tohoto stavu s vyšším výskytem v zimních měsících. Padesát procent případů je považováno za rodinné a vyšší sdružení bylo pozorováno u těhotenství dvojčat.49, 50 dalším možným faktorem, který přispívá k patogenezi tohoto stavu, je účinek estrogenu a dalších ženských hormonů na metabolismus a sekreci jaterní žluči.,8, 49,
Cholestáza těhotenství, jak už název napovídá, se vyskytuje pouze v těhotenství (nejčastěji během třetího trimestru) a vymizí po porodu, s 40-60% míru recidivy v dalších těhotenstvích. Klinická prezentace zahrnuje závažný generalizovaný pruritus bez primárních kožních lézí. Sekundární excoriace způsobené poškrábáním mohou být jedinými nálezy kůže. Rozsah a závažnost pruritu kolísá až do doby dodání.49, 51 nejzávažnější pruritus se vyskytuje v noci.18 asi 20% pacientů s mírnou žloutenkou., Tento stav je druhou nejčastější příčinou gestační žloutenky; nejčastější příčinou je virová hepatitida.29 laboratorní hodnoty prokazují zvýšené hladiny žlučových solí, sérových aminotransferáz, alkalické fosfatázy a γ-glutamyl transpeptidázy.49, 51 protože neexistují žádné primární kožní léze, výsledky biopsie kůže pro histologii a DIF jsou normální.
Pruritus se po porodu výrazně zlepšuje a úplné rozlišení je dosaženo během několika dnů. V případech, kdy příznaky přetrvávají, je třeba řešit další příčiny cholestázy.,49 byly hlášeny recidivy příznaků při užívání perorálních kontraceptiv.51 diferenciální diagnostika pruritu v těhotenství by měla zahrnovat parazitární infekce, alergické kožní reakce a další metabolické poruchy.
prognóza plodu a matky ukazuje nárůst předčasného porodu a nízkou porodní hmotnost. Plod a matka jsou vystaveny zvýšenému riziku intrakraniálního a poporodního krvácení v důsledku nedostatku vitaminu K, což má za následek případy prodloužené malabsorpce tuku.,29, 51 možnosti léčby se pohybují od odpočinku v posteli, nízkotučné stravy a topických změkčovadel v mírných případech až po použití látek, jako je cholestyramin, kyselina ursodeoxycholová (UDCA) A S-adenosyl-L-methionin v závažnějších případech. Studie prokázaly lepší výsledky jak pro matku, tak pro kojence s podáváním UDCA ve srovnání s placebem. V závažných případech může být vyžadováno monitorování plodu a císařský řez.51
Prurigo těhotenství
Prurigo těhotenství bylo původně popsáno Besnierem v roce 190420 jako prurigo gestationis., To obvykle dochází ve druhém až třetím trimestru těhotenství jako diskrétní erytematózní strhal papuly na trupu a extensor aspekt dolních končetin (Obr. 17). Výskyt je zhruba 1 z 300 těhotenství. Patogeneze této erupce je považována za přítomnost atopie u těhotné ženy. Histolologic vyšetření kožní biopsie vzorků ukazuje, parakeratóza a mírná akantóza s smíšený zánětlivý infiltrát neutrofilů a eozinofilů v perivaskulární oblasti. Výsledky DIF a laboratorní hodnoty jsou normální., Neexistuje žádné zvýšené riziko plodu nebo matky a léčba zahrnuje symptomatickou úlevu topickými kortikosteroidy a antihistaminiky.8, 29
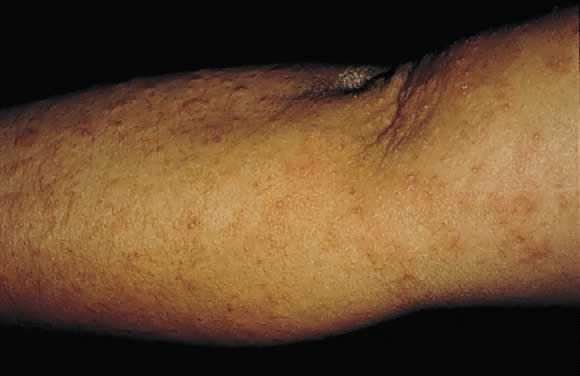 Obr. 17. Prurigo těhotenství: diskrétní erytematózní excoriované papuly na extenzorovém povrchu paže.
Obr. 17. Prurigo těhotenství: diskrétní erytematózní excoriované papuly na extenzorovém povrchu paže.
Papulární dermatitida těhotenství
Papulární dermatitida těhotenství byl původně popsán Spangler v 196252 jako zobecněné papulózní erytematózní a svědivé erupce, se střední kůrkou. Distribuce je na břiše s rozšířením na končetiny., Byla původně popsána zvýšená hladina hCG v moči a snížení hladiny estriolu v moči v kombinaci s významným zvýšením morbidity a mortality plodu. Mnozí věří, že papulární dermatitida těhotenství a prurigo těhotenství jsou podobné entity. Histopatologie a difúzní nálezy jsou podobné. Vysoké riziko plodu původně hlášené společností Spangler52 nebylo v jiných studiích reprodukovatelné.53
Svědivých folikulitida těhotenství
Svědivých folikulitida těhotenství byl poprvé popsán Zoberman a Zemědělce v roce 1981.,54 nástup erupce se nejčastěji vyskytuje ve druhém nebo třetím trimestru těhotenství jako malé erytematózní papuly kolem folikulů. Erupce je typicky monomorfní s rozložením na kmen a končetiny(obr. 18). Histopatologické vyšetření ukazuje folikulitidu a DIF je negativní. Diferenciální diagnóza zahrnuje papulární dermatitidu nebo akné indukované steroidy. Plod není ovlivněn a léčba zahrnuje lokální benzoylperoxid.8, 54
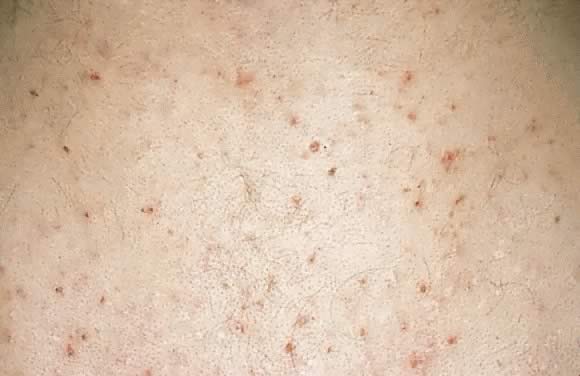 Obr. 18., Pruritická folikulitida těhotenství: erytematózní papuly soustředěné kolem vlasových folikulů na zádech.
Obr. 18., Pruritická folikulitida těhotenství: erytematózní papuly soustředěné kolem vlasových folikulů na zádech.
