ha habido gran controversia y confusión en la literatura al discutir las dermatosis que son exclusivas del embarazo. Se han utilizado muchos nombres diferentes para definir trastornos clínicamente similares. Varias clasificaciones se han propuesto desde que la primera contribución fue escrita por Besnier en 1904 (Tabla 2).19
Tabla 2.,Jaundice of pregnancy
Impetigo herpetiformis
Prurigo of pregnancy
Early onset prurigo of pregnancy
Papular dermatitis of pregnancy
Pruritic folliculitis of pregnancy
Polymorphic eruption of pregnancy
Polymorphic eruption of pregnancy (PEP) was first described by Lawley in 197920 as pruritic urticarial papules and plaques of pregnancy (PUPPP)., Tanto Pep como Pupp son términos que se usan indistintamente, siendo el PEP el preferido en la literatura actual. La PEP es la más común de las dermatosis exclusivas del embarazo, con una incidencia de 1 en 160. Setenta y cinco a ochenta y cinco por ciento de los casos ocurren en primigravidas, que experimentan un inicio abrupto pruriginoso en el tercer trimestre del embarazo, más comúnmente en la semana 35 a 39 de gestación o inmediatamente después del parto.21 la erupción comienza en el abdomen a lo largo de las estrías distensales, preservando el área umbilical y periumbilical inmediata (Figs. 7 y 8).,22 Esto contrasta con el penfigoide gestationis, en el que la mayoría de los casos surgen en el área umbilical. La PEP puede extenderse a los muslos, las nalgas y las extremidades, pero la afectación facial es poco frecuente. Como su nombre lo indica, las manifestaciones cutáneas son bastante variables. Estas incluyen pápulas o placas vesiculares, similares al blanco, anulares o policíclicas que se vuelven confluentes con el tiempo (Figs. 9 y 10). Tres categorías han sido defined23: tipo I, urticaria pápulas y placas; tipo II, nonurticarial eritema, pápulas o vesículas; y el tipo III, una combinación de los tipos I y II. La causa de la PEP es desconocido., Una teoría propuesta es el rápido estiramiento de la piel al final del embarazo; esta hipótesis se apoya en la presentación inicial de la erupción a lo largo de las estrías distensales. El aumento de peso de la madre y el recién nacido apoya esta teoría; hay una mayor incidencia de PEP en los embarazos de gemelos.22, 24, 25
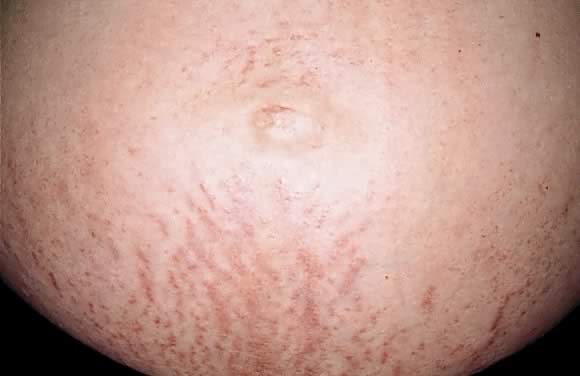 Fig. 7. Erupción polimórfica del embarazo: pápulas eritematosas a lo largo de las estrías de distensión.
Fig. 7. Erupción polimórfica del embarazo: pápulas eritematosas a lo largo de las estrías de distensión.
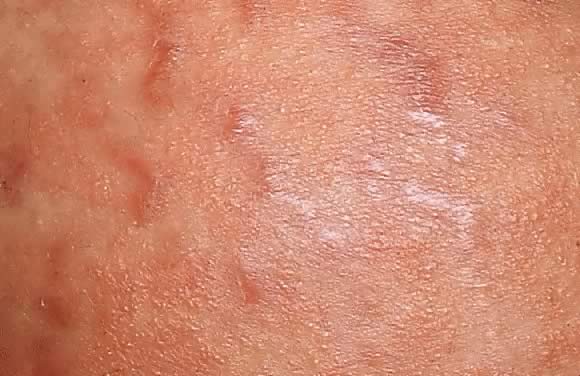 Fig. 8. Erupción polimórfica del embarazo. Vista de cerca de la Fig., 7 muestra la eritematosas, pápulas a lo largo de las estrías de distensión.
Fig. 8. Erupción polimórfica del embarazo. Vista de cerca de la Fig., 7 muestra la eritematosas, pápulas a lo largo de las estrías de distensión.
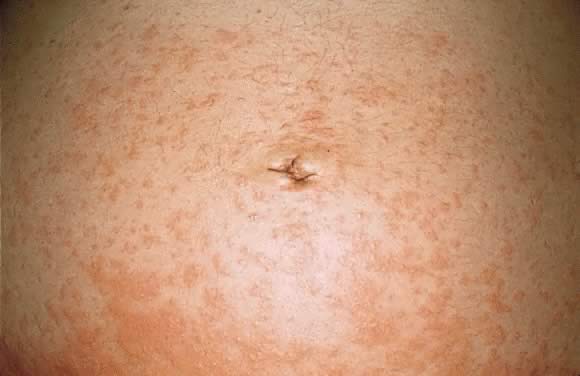 Fig. 9. Erupción polimórfica de la morfología del embarazo: pápulas urticáricas coalescentes en el abdomen.
Fig. 9. Erupción polimórfica de la morfología del embarazo: pápulas urticáricas coalescentes en el abdomen.
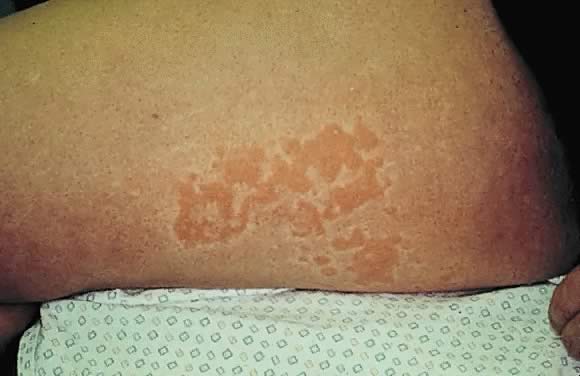 Fig. 10. Erupción polimórfica de la morfología del embarazo: placas de urticaria en la superficie lateral de la parte superior del muslo.
Fig. 10. Erupción polimórfica de la morfología del embarazo: placas de urticaria en la superficie lateral de la parte superior del muslo.
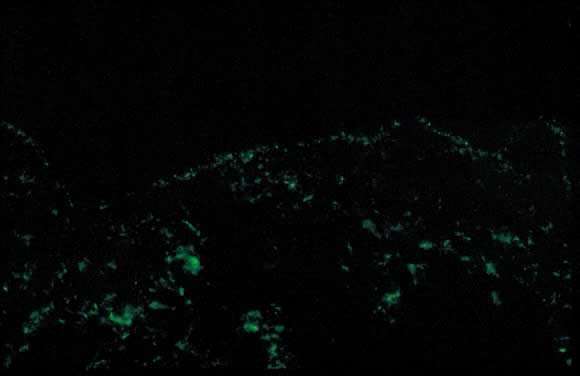 Fig. 11., Erupción polimórfica del embarazo inmunofluorescencia directa: banda granular de C3 a lo largo de la zona de la membrana basal de la piel.
Fig. 11., Erupción polimórfica del embarazo inmunofluorescencia directa: banda granular de C3 a lo largo de la zona de la membrana basal de la piel.
El examen Dermatopatológico muestra una espongiosis epidérmica variable con un infiltrado inflamatorio perivascular en la dermis compuesto por linfocitos, histiocitos y un número variable de eosinófilos. La inmunofluorescencia directa (DIF) es negativa para una banda lineal de C3 o IgG a lo largo de la unión dermoepidérmica de la piel (DEJ); sin embargo, ha habido informes de deposición de IgM, C3 e IgA a lo largo del DEJ y los vasos sanguíneos en DIF (Fig. 11).,23, 26 el diagnóstico diferencial de PEP incluye gestaciones de penfigoides (PG), dermatitis de contacto, erupción farmacológica y exantemas virales. DIF de la piel es necesario diferenciar PEP de PG. El curso clínico de la PEP suele ser autolimitado, con una duración media de 6 semanas. El prurito es más grave en la primera semana de inicio, con remisión espontánea que ocurre dentro de los días posteriores al parto. Las mortalidades maternas y fetales no se ven afectadas. La PEP rara vez ocurre en embarazos posteriores; sin embargo, en la literatura se reportan algunos casos de recurrencia.,El tratamiento implica un alivio sintomático del prurito con corticosteroides tópicos de potencia baja a media (debe evitarse el uso de corticosteroides de potencia ultra alta durante un periodo de tiempo prolongado) y antihistamínicos de categoría B durante el embarazo como loratadina y cetirizina. La hidroxizina y la difenhidramina son antihistamínicos de la categoría C del embarazo que se han utilizado para aliviar el prurito. En los casos de prurito grave que no responde a medidas conservadoras, se considera la administración sistémica de corticosteroides o la administración inducida.,
Penfigoide gestacional
Inicialmente descrito por Milton en 187222 como «herpes gestacional,» esta condición fue rebautizado con el nombre penfigoide gestacional (PG) en 1982 debido a su clínica y de inmunofluorescencia similitudes con pénfigo.27 ambos nombres continúan siendo utilizados; el penfigoide gestacional es más común en el Reino Unido.28, 29
La incidencia estimada de PG es de 1 en 50.000 casos. La gestación del penfigoide ocurre con mayor frecuencia en el segundo o tercer trimestre del embarazo; aproximadamente el 25% de los casos pueden tener una presentación inicial inmediatamente después del parto., La presentación clínica es un inicio abrupto de una erupción urticárica intensamente pruriginosa en el tronco que forma lesiones vesicobulosas tensas(Figs. 12 y 13). Alrededor del 50% de los casos tienen una presentación inicial en el abdomen. La afectación Umbilical representa un número significativo de casos de PG. Al igual que en PEP, compromiso de la membrana facial y mucosa i raro.29
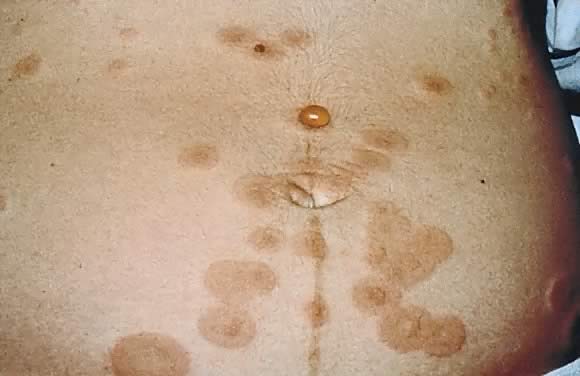 Fig. 12. Penfigoide gestacional: placas de urticaria en el área periumbilical con ampollas tensas.
Fig. 12. Penfigoide gestacional: placas de urticaria en el área periumbilical con ampollas tensas.
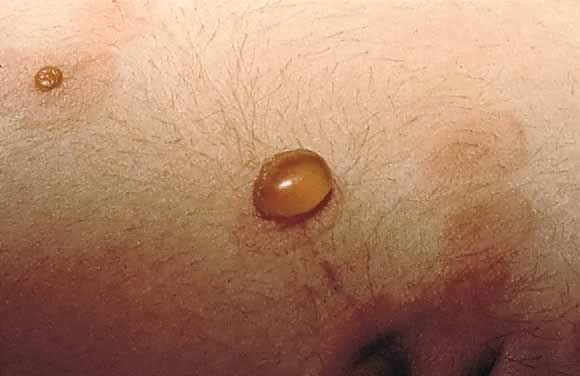 Fig. 13., Penfigoide gestacional: vista de cerca de la ampolla tensa en la Fig. 12.
Fig. 13., Penfigoide gestacional: vista de cerca de la ampolla tensa en la Fig. 12.
El diagnóstico preciso es crucial a la luz de la evolución clínica variable de este trastorno. La resolución espontánea durante semanas o meses después del parto es un hallazgo común. Alrededor del 75% de los casos de PG se presentan con brotes inmediatamente después del parto. La recurrencia en embarazos posteriores con un inicio más temprano y un curso clínico más grave es una característica común. Se han producido embarazos sin enfermedad (es decir, «omitir embarazos») sin afectación cutánea en pacientes con antecedentes de PG., También ha habido informes de brotes de PG que se desarrollan con la menstruación y el uso de anticonceptivos orales (25% de los casos).28, 29
PG es un trastorno autoinmune causado por la expresión aberrante del antígeno de clase MHC II en las vellosidades coriónicas de la placenta, que desencadena una respuesta alogénica a la zona de la membrana basal placentaria y la posterior reacción cruzada con la piel materna a través de la decidua materna.30, 31 existen reportes de ocurrencia de PG en asociación con mola hidatiforme y coriocarcinoma.,32, 33 También se ha reportado Asociación de PG con otras enfermedades autoinmunes como la enfermedad de Graves.34 Los estudios también muestran un aumento de la incidencia en HLA DR3 y DR4. HLA DR3 ocurre en el mismo porcentaje de personas blancas que en personas afroamericanas; sin embargo, el porcentaje de DR4 es menor en Afroamericanos, y esto puede explicar la rareza de PG en esta población.35
el examen Dermatopatológico del PG muestra formación de vesículas subepidérmicas con necrosis focal de queratinocitos., La dermis muestra edema papilar y un infiltrado perivascular compuesto principalmente por eosinófilos y unos pocos linfocitos. Un hallazgo ocasional en histopatología es la alineación de eosinófilos a lo largo de la unión dermoepidérmica. El DIF muestra una banda lineal característica de C3 a lo largo de la zona de la membrana basal de la piel de los pacientes con PG (Fig. 14). La deposición lineal de C3 en DIF es un diagnóstico de PG en el entorno clínico correcto y se utiliza para diferenciar PEP de PG.36 utilizando este método, alrededor del 25% de los casos también presentan depósitos de IgG a lo largo de la zona de la membrana basal., La inmunofluorescencia indirecta (IIF) demuestra el «factor PG», que consiste en anticuerpos circulantes de la zona anti-membrana basal fijadora del complemento IgG en el suero de pacientes con PG. La IIF activada por complemento utilizando anticuerpos monoclonales dirigidos contra IgG1 demuestra este factor en todos los pacientes con PG.37 clínicamente, los títulos del factor PG no se correlacionan con la gravedad de la enfermedad. El factor PG es una IgG dirigida contra un componente hemidesmosomal (transmembrana) de 180 kD de la zona de la membrana basal.38 la microscopía electrónica también demuestra los depósitos de C3 e IgG en la lámina lúcida.,39
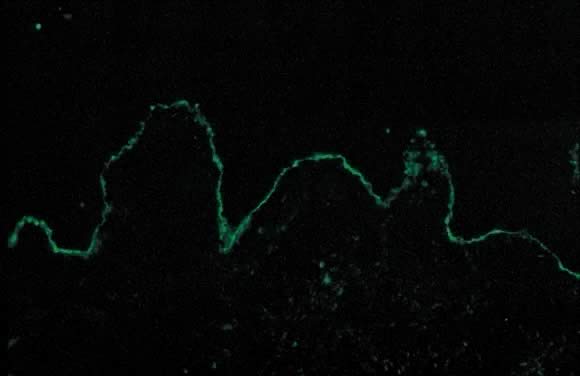 Fig. 14. Penfigoide gestacional por inmunofluorescencia directa: banda lineal de C3 a lo largo de la zona de la membrana basal de la piel.
Fig. 14. Penfigoide gestacional por inmunofluorescencia directa: banda lineal de C3 a lo largo de la zona de la membrana basal de la piel.
en PG, el 10% de los bebés nacidos de madres afectadas tienen lesiones en la piel que se asemejan a PG; este no es el caso con PEP. Los estudios DIF e IIF realizados en algunos de estos lactantes son consistentes con un diagnóstico de PG.29 ha habido considerable controversia en la evaluación de la morbimortalidad fetal asociada a la PG.,40 el consenso reciente sobre la morbilidad infantil indica un ligero aumento de la prematuridad y un pequeño tamaño para la edad gestacional.41, 42 el diagnóstico diferencial de PG incluye PEP, dermatitis alérgica de contacto y erupción medicamentosa. Una historia clínica precisa acompañada de pruebas diagnósticas como histopatología y DIF ayuda a distinguir entre estos trastornos. Las opciones de tratamiento incluyen esteroides orales (0,5 mg/kg diarios) con un posible aumento de la dosis alrededor del momento del parto para evitar exacerbaciones posparto., Otras opciones incluyen plasmaféresis, corticosteroides tópicos y antihistamínicos, todos los cuales ofrecen beneficios limitados. Después del parto, dependiendo del Estado de lactancia, los tratamientos alternativos pueden incluir dapsona, metotrexato y ciclosporina.29
impétigo herpetiformis
impétigo herpetiformis es una erupción aguda de psoriasis pustular durante el embarazo (la mayoría de las veces se presenta en el tercer trimestre) en individuos sin antecedentes previos de psoriasis. El primer caso fue descrito por Von Hebra en 1872; desde entonces, se han reportado alrededor de 100 casos.,La presentación clínica consiste en pústulas estériles sobre una base eritematosa que progresivamente se vuelven más confluentes.44 esta erupción comúnmente comienza en la piel flexural e inguinal y gradualmente se extiende al tronco e involucra la piel periumbilical(Figs. 15 y 16). También se observa compromiso de la membrana mucosa de la orofaringe y el esófago., El impétigo herpetiforme se asocia con síntomas constitucionales como temperatura elevada; síntomas gastrointestinales que incluyen náuseas, vómitos y diarrea; síntomas del sistema nervioso central como delirio; y la manifestación musculoesquelética de tetania debido a hipocalcemia.8, 45 las erupciones recurrentes en embarazos posteriores generalmente se presentan con un inicio más temprano y un curso más severo.También se han notificado casos de exacerbación de esta enfermedad en pacientes afectados asociados con el uso posterior de anticonceptivos orales.46
 Fig. 15., Impétigo herpetiforme: erupción papuloscamosa eritematosa difusa en el tronco y las extremidades.
Fig. 15., Impétigo herpetiforme: erupción papuloscamosa eritematosa difusa en el tronco y las extremidades.
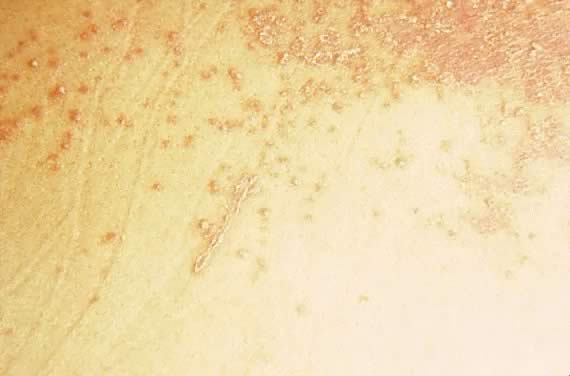 Fig. 16. Impétigo herpetiforme: pápulas eritematosas coalescentes con escamas plateadas.
Fig. 16. Impétigo herpetiforme: pápulas eritematosas coalescentes con escamas plateadas.
diagnóstico y tratamiento Precoz es importante. Los pocos casos reportados están asociados con un mayor riesgo de mortalidad fetal debido a insuficiencia placentaria, aumento de mortinatos y anormalidades fetales.,Los hallazgos de laboratorio incluyen evidencia de leucocitosis, tasa de sedimentación eritrocitaria elevada, hipoalbuminemia e hipocalcemia.8 el examen histopatológico de las muestras de biopsia de piel es compatible con psoriasis pustular. La epidermis muestra parakeratosis y elongación de crestas rete con pústulas espongiformes de Kogoj. DIF, como en psoriasis, es negativo.
el tratamiento incluye corticosteroides orales (con beneficio limitado), corrección de la hipocalcemia, medidas de apoyo y antimicrobianos para prevenir infecciones secundarias. La interrupción del embarazo suele ser curativa.,45, 46 los retinoides (isotretinoína) y la terapia de luz son medios más efectivos de tratamiento que se pueden usar después del parto.
colestasis del embarazo
la colestasis del embarazo fue descrita inicialmente por Svanborg47 y Thorling48 en 1954. La colestasis del embarazo ha sido referida por muchos otros nombres, incluyendo prurigo gravidarum, colestasis intrahepática del embarazo, ictericia del embarazo, y colestasis obstétrica. Se cree que la etiología es multifactorial, y la condición ocurre en 0,02-2,4% de los embarazos., Los estudios muestran una mayor incidencia entre ciertos grupos étnicos, como algunos indios sudamericanos. También hay una variación estacional en la prevalencia de esta condición, con una mayor incidencia en los meses de invierno. Fifty per cent of cases are believed to be familial, and a higher association has been seen in twin pregnancies.49, 50 otro posible factor que contribuye a la patogénesis de esta condición es el efecto del estrógeno y otras hormonas femeninas en el metabolismo y la secreción de bilis hepática.,8, 49
la colestasis del embarazo, como su nombre lo indica, ocurre solo en el embarazo (más comúnmente durante el tercer trimestre) y se resuelve después del parto, con una tasa de recurrencia del 40-60% en embarazos posteriores. La presentación clínica incluye prurito generalizado grave sin lesiones cutáneas primarias. Las excoriaciones secundarias debido al rascado pueden ser los únicos hallazgos en la piel. El grado y la gravedad del prurito fluctúan hasta el momento del parto.49, 51 el prurito más grave ocurre por la noche.18 alrededor del 20% de los pacientes presentan ictericia leve., Esta afección es la segunda causa más común de ictericia gestacional; la hepatitis viral es la causa más común.29 los valores de laboratorio demuestran niveles elevados de sales biliares, aminotransferasas séricas, fosfatasa alcalina y γ-glutamil transpeptidasa.49, 51 debido a que no hay lesiones cutáneas primarias, los resultados de la biopsia de piel para histología y DIF son normales.
el prurito mejora considerablemente después del parto y se logra una resolución completa en pocos días. En los casos en que los síntomas continúan persistiendo, se deben abordar otras causas de colestasis.,Se han notificado casos de recurrencia de los síntomas con el uso de anticonceptivos orales.51 el diagnóstico diferencial del prurito en el embarazo debe incluir infecciones parasitarias, reacciones alérgicas cutáneas y otros trastornos metabólicos.
el pronóstico Fetal y materno muestra un aumento en el parto prematuro y bajo peso al nacer. El feto y la madre tienen un mayor riesgo de hemorragia intracraneal y posparto, respectivamente, debido a la deficiencia de vitamina K, lo que resulta en casos de malabsorción prolongada de grasa.,29, 51 las opciones de tratamiento van desde reposo en cama, una dieta baja en grasas y emolientes tópicos en casos leves hasta el uso de agentes como colestiramina, ácido ursodesoxicólico (UDCA) y S-adenosil-L-metionina en casos más graves. Los estudios han mostrado mejores resultados tanto para la madre como para el bebé con la administración de UDCA en comparación con el placebo. En casos graves, puede ser necesaria la monitorización fetal y la cesárea.51
Prurigo del embarazo
El Prurigo del embarazo fue descrito inicialmente por Besnier en 190420 como prurigo gestationis., Ocurre comúnmente en el segundo al tercer trimestre del embarazo como pápulas eritematosas excoriadas discretas en el tronco y el aspecto extensor de las extremidades inferiores (Fig. 17). La incidencia es de aproximadamente 1 de cada 300 embarazos. La patogénesis de esta erupción se cree que es la presencia de atopia en la mujer embarazada. El examen histolológico de las muestras de biopsia de piel muestra paraqueratosis y acantosis leve con un infiltrado inflamatorio mixto de neutrófilos y eosinófilos en el área perivascular. Los resultados del DIF y los valores de laboratorio son normales., No hay aumento del riesgo fetal o materno, y el tratamiento implica alivio sintomático con corticosteroides tópicos y antihistamínicos.8, 29
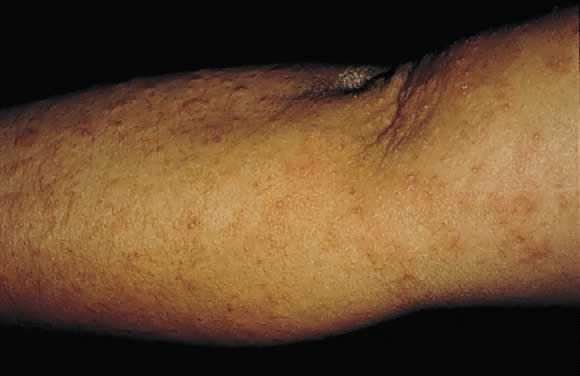 Fig. 17. Prurigo del embarazo: pápulas excoriadas eritematosas discretas en la superficie extensora del brazo.
Fig. 17. Prurigo del embarazo: pápulas excoriadas eritematosas discretas en la superficie extensora del brazo.
dermatitis Papular del embarazo
La dermatitis Papular del embarazo fue descrita inicialmente por Spangler en 196252 como una erupción papular eritematosa y pruriginosa generalizada con corteza central. La distribución es en el abdomen con diseminación a las extremidades., Inicialmente se describió un aumento del nivel de hCG urinaria y una disminución del nivel de estriol urinario, en combinación con un aumento significativo de la morbimortalidad fetal. Muchos creen que la dermatitis papular del embarazo y el prurigo del embarazo son entidades similares. Los hallazgos histopatológicos y de DIF son similares. El alto riesgo fetal reportado inicialmente por Spangler52 no ha sido reproducible en otros estudios.53
foliculitis pruriginosa del embarazo
la foliculitis pruriginosa del embarazo fue descrita por primera vez por Zoberman y Farmer en 1981.,El inicio de la erupción ocurre más comúnmente en el segundo o tercer trimestre del embarazo como pequeñas pápulas eritematosas alrededor de los folículos. La erupción es típicamente monomórfica con distribución en el tronco y las extremidades (Fig. 18). El examen histopatológico muestra foliculitis y el DIF es negativo. El diagnóstico diferencial implica dermatitis papular o acné inducido por esteroides. El feto no se ve afectado y el tratamiento incluye peróxido de benzoilo tópico.8, 54
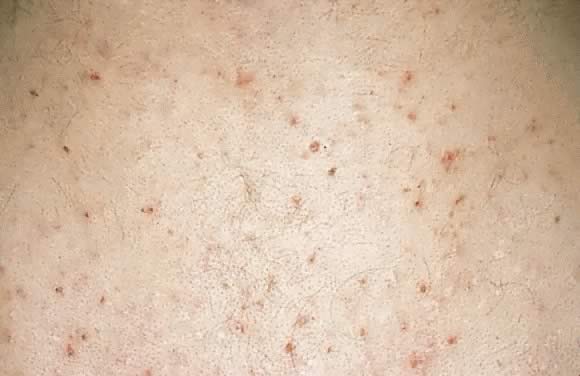 Fig. 18., Foliculitis pruriginosa del embarazo: pápulas eritematosas centradas alrededor de los folículos pilosos en la espalda.
Fig. 18., Foliculitis pruriginosa del embarazo: pápulas eritematosas centradas alrededor de los folículos pilosos en la espalda.
